bioRxiv:详解我国科学家开发出针对SARS-CoV-2的CAR-M细胞免疫疗法
来源:本站原创 2020-08-05 21:01
2020年8月5日讯/生物谷BIOON/---2019年冠状病毒病(COVID-19)大流行,导致肺炎合并多器官疾病住院人数突然大幅增加,并导致全球超过30万人死亡。COVID-19由新型冠状病毒SARS-CoV-2引起,它是一种基因组为RNA的有包膜的β冠状病毒。SARS-CoV-2感染可能是无症状的,也可能引起广泛的症状,从轻微的上呼吸道感染症状到危及生
2020年8月5日讯/生物谷BIOON/---2019年冠状病毒病(COVID-19)大流行,导致肺炎合并多器官疾病住院人数突然大幅增加,并导致全球超过30万人死亡。COVID-19由新型冠状病毒SARS-CoV-2引起,它是一种基因组为RNA的有包膜的β冠状病毒。SARS-CoV-2感染可能是无症状的,也可能引起广泛的症状,从轻微的上呼吸道感染症状到危及生命的败血症。COVID-19的临床表现包括无症状携带者和以败血症和急性呼吸衰竭为特征的暴发性疾病。大约5%的COVID-19患者(包括20%的住院患者)出现严重症状,需要进行重症监护。超过75%的COVID-19住院患者需要补充氧气。COVID-19的病死率因年龄不同而有明显差异,从5~17岁患者每1000名人中0.3人死亡到85岁或以上患者每1000名人中304.9人死亡。在重症监护室住院的患者中,病死率可达到40%。
目前还没有针对SARS-CoV-2的人类疫苗,但大约有120种候选疫苗正在研发中。在开发有效疫苗的过程中,必须克服一系列挑战,如技术障碍、大规模生产和监管的可行性、法律障碍、潜在的免疫持续时间、产生免疫力所需的疫苗剂量,以及抗体依赖性增强作用等。此外,还有另一个复杂的领域需要考虑:针对COVID-19的药物开发,特别是针对重症或晚期COVID-19患者。据报道,与常规护理相比,地塞米松(dexamethasone)治疗可降低需要补充氧气的患者的28天死亡率(21.6% vs 24.6%;年龄调整后的比率比,0.83 [95% CI,0.74~0.92]),瑞德西韦可将康复时间(出院或不需要补充氧气)从15天减少到11天。在之前的一项针对103例COVID-19患者的随机临床试验中,恢复期血浆并没有缩短康复时间。正在进行的临床试验在测试抗病毒剂、免疫调节剂和抗凝血剂;但是,没有推荐针对COVID-19的特定抗病毒治疗。
嵌合抗原受体(CAR)是一种合成受体,可将T细胞的活性重新导向特定的靶点。CAR构建体包括以单链可变区片段(scFv)形式存在的抗原识别结构域或者胞外结构域中的结合受体/配体、提供支架和信号转导的跨膜结构域,以及来自T细胞受体(TCR)的胞内结构域和触发T细胞活化的共刺激分子。基于长期以来对利用巨噬细胞对抗肿瘤生长的兴趣,经过基因改造后表达CAR的人类巨噬细胞(CAR macrophage, CAR-M)已经被开发出来,并对它们的抗肿瘤潜力进行了表征。巨噬细胞是先天免疫系统的关键效应细胞,负责感知和应对微生物威胁,并促进组织修复。
因此,科学家们推测CAR-M细胞可以用来对抗SARS-CoV-2。然而,人们已发现巨噬细胞高炎症反应和细胞因子释放综合征(CRS)的存在,因而提出了关于使用CAR-M细胞清除病毒的安全性的问题。巨噬细胞高炎症反应对宿主造成损害,特别是在严重感染(包括SARS-CoV-2)的情形下。细胞因子释放综合征也是与CAR-T细胞疗法相关的最重要的并发症。
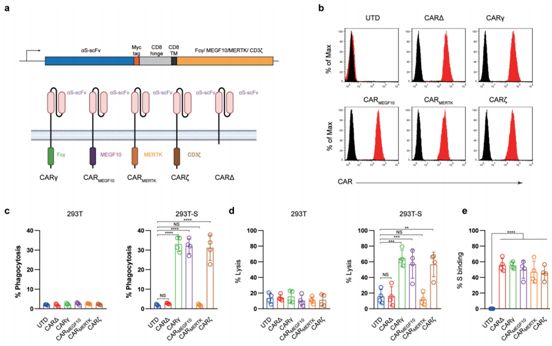
在一项新的研究中,来自中国第二军医大学和上海交通大学医学院的研究人员开发出一系列基于识别SARS-CoV-2刺突蛋白(S蛋白)的CAR受体,并测试了它们诱导对SARS-CoV-2病毒颗粒的吞噬能力。有趣的是,这些作者报道了一种具有MER酪氨酸激酶(MERTK)胞内结构域的CAR,即CARMERTK,而且与其他CAR相比,它在基于表达抗原的细胞模型中并没有表现出明显的杀伤作用,但在体外在没有促炎细胞因子(proinflammatory cytokine)分泌的情形下却表现出对SARS-CoV-2病毒颗粒的抗原特异性清除。相关研究结果于2020年7月27日在线发表在预印本服务器bioRxiv上,论文标题为“CAR Macrophages for SARS-CoV-2 Immunotherapy”。
巨噬细胞能抵御感染、清除体内破损或异常的细胞,以其吞噬活性、抗原呈递能力和灵活的表型著称。肺实质中的先天免疫反应以骨髓源性单核细胞分化为巨噬细胞为特征,是肺部对抗入侵病原体的一线防御。一般来说,单核细胞/巨噬细胞能够显著地限制病毒的复制。在病毒感染过程中,单核细胞增强的促炎症信号分子水平和引发的抗病毒反应已被证实适用于流感病毒、疱疹病毒和寨卡病毒。此外,最近有研究表明,一些COVID-19患者具有增强的促炎巨噬细胞活性,从而导致炎症细胞因子和趋化因子的加速产生,并且多在预后不良的受试者中观察到。
据这些作者所知,目前还没有研究出基于合成细胞的COVID-19免疫疗法。表达CAR的T细胞(CAR-T)已经被证明是治疗B细胞癌症患者的一种非常有效的方法。利用经过基因改造的巨噬细胞的力量开发针对实体瘤的新型治疗方法是非常有意义的,这是因为CAR-T细胞疗法常常受到T细胞无法穿透实体瘤和抑制性肿瘤微环境的阻碍。与之前的报告相一致的是,具有胞质免疫受体酪氨酸基激活基团(immunoreceptor tyrosine-based activation motif, ITAM)的CAR受体能够触发巨噬细胞特异性吞噬和杀死抗原表达细胞。在这些作者的数据中,这些表达CAR的巨噬细胞(CAR-M)也表现出对SARS-COV-2病毒颗粒的强大吞噬能力;然而,这种效果伴随着促炎细胞因子IFN-γ、IL-6和IL-8的分泌增加。在CAR-T细胞治疗中,经过基因改造的T细胞增殖通常伴随着高水平的细胞因子释放综合征,干扰素-γ(IFN-γ)、粒细胞集落刺激因子(G-CSF)、IL-6、IL-8和IL-10的循环水平升高。最近的报道已表明,宿主来源的单核细胞/巨噬细胞和CAR-T细胞之间的相互作用在细胞因子释放综合征的病理生理学中起着重要作用。这是有意义的,这是因为类似的炎症细胞因子的血清水平增加与COVID-19的严重性和死亡有关。有趣的是,在经SARS-CoV-2病毒颗粒处理的CARγ和CARζ细胞中,IL-6、IL-8、TNF-α、IFN-γ和IL-10的分泌明显升高,这提示这些CAR-M细胞可能不适合应用于重症或晚期COVID-19患者中。
以前的研究已表明,人类免疫细胞,如THP-1细胞系(人单核细胞白血病细胞系),容易受到SARS-CoV感染。这些作者没有观察到任何证据表明他们的SARS-CoV-2假型病毒感染了THP-1细胞。此外,THP-1细胞对病毒颗粒的摄取率非常低,即使是表达与S蛋白结合的截短CAR,也是如此,这就表明THP-1细胞并非先天性地吞噬病毒颗粒。 值得注意的是,作为在之前的报告中被认为是不成功的受体,CARMERTK在这些作者用于实验的THP-1细胞中表达时,没有表现出对靶细胞的杀伤作用,但却表现出与CARγ和CARζ相似的病毒清除能力。这些数据进一步支持CARMERTK介导“免疫沉默”的病毒颗粒清除,但不会引起促炎反应。
MERTK与TRYO3和AXL一起,属于受体酪氨酸激酶(RTK)的TAM家族。这些受体可以被由磷脂酰丝氨酸(PtdSer)组成的复合配体激活,该配体通过维生素K依赖的蛋白配体Gas6或蛋白S与RTK连接,在先天免疫细胞中发挥关键作用。Gas6具有结合所有这三种受体的能力,而蛋白S是MERTK和TYRO3的特异性配体。凋亡细胞、外泌体和细胞碎片是PtdSer组分的主要来源。在某些情况下,PtdSer组分也是由活细胞(包括T细胞)上暴露的PtdSer斑块提供的。TAM家族受体成员的激活一般会引起先天免疫细胞的抗炎反应、稳态反应,减少因摄取“自我”组分而引起的过度炎症和自身免疫反应。然而,之前的研究也提出,包膜病毒可能劫持TAM受体,通过一个被称为“凋亡模拟(apoptotic mimicry)”的PtdSer依赖性过程促进附着和感染,并作为有效的TAM激动剂起作用,从而抑制靶细胞中的I型IFN反应。
在这项研究中,表达CARMERTK的THP-1细胞对病毒感染的抵抗力相对较强,并能诱导出明显的病毒清除。需要注意的是,这项研究中使用的是非常简单的感染模型,因此,所使用的测定方法无法测量众多可能干扰CAR-M细胞行为的生理和病理因素,如IgG或补体介导的免疫复合物。当然,表达这种合成受体的细胞可以经过进一步的改造和开发,以实现精确的控制。
总之,这些数据揭示了基于CAR的合成方法适用于COVID-19治疗。除了CAR-M细胞直接清除病毒外,这些作者发现有证据表明,基于MERTK的CAR受体并没有诱导促炎细胞因子水平的进一步上调,从而提高了CAR-M细胞在重症COVID-19中作为强效治疗剂的可能性。(生物谷 Bioon.com)
参考资料:
Wenyan Fu et al. CAR Macrophages for SARS-CoV-2 Immunotherapy. bioRxiv, 2020, doi:10.1101/2020.07.26.222208.
目前还没有针对SARS-CoV-2的人类疫苗,但大约有120种候选疫苗正在研发中。在开发有效疫苗的过程中,必须克服一系列挑战,如技术障碍、大规模生产和监管的可行性、法律障碍、潜在的免疫持续时间、产生免疫力所需的疫苗剂量,以及抗体依赖性增强作用等。此外,还有另一个复杂的领域需要考虑:针对COVID-19的药物开发,特别是针对重症或晚期COVID-19患者。据报道,与常规护理相比,地塞米松(dexamethasone)治疗可降低需要补充氧气的患者的28天死亡率(21.6% vs 24.6%;年龄调整后的比率比,0.83 [95% CI,0.74~0.92]),瑞德西韦可将康复时间(出院或不需要补充氧气)从15天减少到11天。在之前的一项针对103例COVID-19患者的随机临床试验中,恢复期血浆并没有缩短康复时间。正在进行的临床试验在测试抗病毒剂、免疫调节剂和抗凝血剂;但是,没有推荐针对COVID-19的特定抗病毒治疗。
嵌合抗原受体(CAR)是一种合成受体,可将T细胞的活性重新导向特定的靶点。CAR构建体包括以单链可变区片段(scFv)形式存在的抗原识别结构域或者胞外结构域中的结合受体/配体、提供支架和信号转导的跨膜结构域,以及来自T细胞受体(TCR)的胞内结构域和触发T细胞活化的共刺激分子。基于长期以来对利用巨噬细胞对抗肿瘤生长的兴趣,经过基因改造后表达CAR的人类巨噬细胞(CAR macrophage, CAR-M)已经被开发出来,并对它们的抗肿瘤潜力进行了表征。巨噬细胞是先天免疫系统的关键效应细胞,负责感知和应对微生物威胁,并促进组织修复。
因此,科学家们推测CAR-M细胞可以用来对抗SARS-CoV-2。然而,人们已发现巨噬细胞高炎症反应和细胞因子释放综合征(CRS)的存在,因而提出了关于使用CAR-M细胞清除病毒的安全性的问题。巨噬细胞高炎症反应对宿主造成损害,特别是在严重感染(包括SARS-CoV-2)的情形下。细胞因子释放综合征也是与CAR-T细胞疗法相关的最重要的并发症。

CAR-巨噬细胞(CAR-M细胞)的生成和表征,图片来自bioRxiv, 2020, doi:10.1101/2020.07.26.222208。
在一项新的研究中,来自中国第二军医大学和上海交通大学医学院的研究人员开发出一系列基于识别SARS-CoV-2刺突蛋白(S蛋白)的CAR受体,并测试了它们诱导对SARS-CoV-2病毒颗粒的吞噬能力。有趣的是,这些作者报道了一种具有MER酪氨酸激酶(MERTK)胞内结构域的CAR,即CARMERTK,而且与其他CAR相比,它在基于表达抗原的细胞模型中并没有表现出明显的杀伤作用,但在体外在没有促炎细胞因子(proinflammatory cytokine)分泌的情形下却表现出对SARS-CoV-2病毒颗粒的抗原特异性清除。相关研究结果于2020年7月27日在线发表在预印本服务器bioRxiv上,论文标题为“CAR Macrophages for SARS-CoV-2 Immunotherapy”。
巨噬细胞能抵御感染、清除体内破损或异常的细胞,以其吞噬活性、抗原呈递能力和灵活的表型著称。肺实质中的先天免疫反应以骨髓源性单核细胞分化为巨噬细胞为特征,是肺部对抗入侵病原体的一线防御。一般来说,单核细胞/巨噬细胞能够显著地限制病毒的复制。在病毒感染过程中,单核细胞增强的促炎症信号分子水平和引发的抗病毒反应已被证实适用于流感病毒、疱疹病毒和寨卡病毒。此外,最近有研究表明,一些COVID-19患者具有增强的促炎巨噬细胞活性,从而导致炎症细胞因子和趋化因子的加速产生,并且多在预后不良的受试者中观察到。
据这些作者所知,目前还没有研究出基于合成细胞的COVID-19免疫疗法。表达CAR的T细胞(CAR-T)已经被证明是治疗B细胞癌症患者的一种非常有效的方法。利用经过基因改造的巨噬细胞的力量开发针对实体瘤的新型治疗方法是非常有意义的,这是因为CAR-T细胞疗法常常受到T细胞无法穿透实体瘤和抑制性肿瘤微环境的阻碍。与之前的报告相一致的是,具有胞质免疫受体酪氨酸基激活基团(immunoreceptor tyrosine-based activation motif, ITAM)的CAR受体能够触发巨噬细胞特异性吞噬和杀死抗原表达细胞。在这些作者的数据中,这些表达CAR的巨噬细胞(CAR-M)也表现出对SARS-COV-2病毒颗粒的强大吞噬能力;然而,这种效果伴随着促炎细胞因子IFN-γ、IL-6和IL-8的分泌增加。在CAR-T细胞治疗中,经过基因改造的T细胞增殖通常伴随着高水平的细胞因子释放综合征,干扰素-γ(IFN-γ)、粒细胞集落刺激因子(G-CSF)、IL-6、IL-8和IL-10的循环水平升高。最近的报道已表明,宿主来源的单核细胞/巨噬细胞和CAR-T细胞之间的相互作用在细胞因子释放综合征的病理生理学中起着重要作用。这是有意义的,这是因为类似的炎症细胞因子的血清水平增加与COVID-19的严重性和死亡有关。有趣的是,在经SARS-CoV-2病毒颗粒处理的CARγ和CARζ细胞中,IL-6、IL-8、TNF-α、IFN-γ和IL-10的分泌明显升高,这提示这些CAR-M细胞可能不适合应用于重症或晚期COVID-19患者中。
以前的研究已表明,人类免疫细胞,如THP-1细胞系(人单核细胞白血病细胞系),容易受到SARS-CoV感染。这些作者没有观察到任何证据表明他们的SARS-CoV-2假型病毒感染了THP-1细胞。此外,THP-1细胞对病毒颗粒的摄取率非常低,即使是表达与S蛋白结合的截短CAR,也是如此,这就表明THP-1细胞并非先天性地吞噬病毒颗粒。 值得注意的是,作为在之前的报告中被认为是不成功的受体,CARMERTK在这些作者用于实验的THP-1细胞中表达时,没有表现出对靶细胞的杀伤作用,但却表现出与CARγ和CARζ相似的病毒清除能力。这些数据进一步支持CARMERTK介导“免疫沉默”的病毒颗粒清除,但不会引起促炎反应。
MERTK与TRYO3和AXL一起,属于受体酪氨酸激酶(RTK)的TAM家族。这些受体可以被由磷脂酰丝氨酸(PtdSer)组成的复合配体激活,该配体通过维生素K依赖的蛋白配体Gas6或蛋白S与RTK连接,在先天免疫细胞中发挥关键作用。Gas6具有结合所有这三种受体的能力,而蛋白S是MERTK和TYRO3的特异性配体。凋亡细胞、外泌体和细胞碎片是PtdSer组分的主要来源。在某些情况下,PtdSer组分也是由活细胞(包括T细胞)上暴露的PtdSer斑块提供的。TAM家族受体成员的激活一般会引起先天免疫细胞的抗炎反应、稳态反应,减少因摄取“自我”组分而引起的过度炎症和自身免疫反应。然而,之前的研究也提出,包膜病毒可能劫持TAM受体,通过一个被称为“凋亡模拟(apoptotic mimicry)”的PtdSer依赖性过程促进附着和感染,并作为有效的TAM激动剂起作用,从而抑制靶细胞中的I型IFN反应。
在这项研究中,表达CARMERTK的THP-1细胞对病毒感染的抵抗力相对较强,并能诱导出明显的病毒清除。需要注意的是,这项研究中使用的是非常简单的感染模型,因此,所使用的测定方法无法测量众多可能干扰CAR-M细胞行为的生理和病理因素,如IgG或补体介导的免疫复合物。当然,表达这种合成受体的细胞可以经过进一步的改造和开发,以实现精确的控制。
总之,这些数据揭示了基于CAR的合成方法适用于COVID-19治疗。除了CAR-M细胞直接清除病毒外,这些作者发现有证据表明,基于MERTK的CAR受体并没有诱导促炎细胞因子水平的进一步上调,从而提高了CAR-M细胞在重症COVID-19中作为强效治疗剂的可能性。(生物谷 Bioon.com)
参考资料:
Wenyan Fu et al. CAR Macrophages for SARS-CoV-2 Immunotherapy. bioRxiv, 2020, doi:10.1101/2020.07.26.222208.
版权声明 本网站所有注明“来源:生物谷”或“来源:bioon”的文字、图片和音视频资料,版权均属于生物谷网站所有。非经授权,任何媒体、网站或个人不得转载,否则将追究法律责任。取得书面授权转载时,须注明“来源:生物谷”。其它来源的文章系转载文章,本网所有转载文章系出于传递更多信息之目的,转载内容不代表本站立场。不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
87%用户都在用生物谷APP 随时阅读、评论、分享交流 请扫描二维码下载->


