CAR-T细胞疗法研究进展(第21期)
来源:本站原创 2021-04-30 23:59
2021年4月30日讯/生物谷BIOON/---CAR-T(Chimeric Antigen Receptor T-Cell Immunotherapy),即嵌合抗原受体T细胞免疫疗法。该疗法是一种出现了很多年但近几年才被改良使用到临床中的新型细胞疗法。在急性白血病和非霍奇金淋巴瘤的治疗上有着显著的疗效,被 认为是最有前景的肿瘤治疗方式之一。正如所有的技术一
2021年4月30日讯/生物谷BIOON/---CAR-T(Chimeric Antigen Receptor T-Cell Immunotherapy),即嵌合抗原受体T细胞免疫疗法。该疗法是一种出现了很多年但近几年才被改良使用到临床中的新型细胞疗法。在急性白血病和非霍奇金淋巴瘤的治疗上有着显著的疗效,被 认为是最有前景的肿瘤治疗方式之一。正如所有的技术一样,CAR-T技术也经历一个漫长的演化过程,正是在这一系列的演化过程中,CAR-T技术逐渐走向成熟。
这种新的治疗策略的关键之处在于识别靶细胞的被称作嵌合抗原受体(chimeric antigen receptor, CAR)的人工受体,而且在经过基因修饰后,病人T细胞能够表达这种CAR。在人体临床试验中,科学家们通过一种类似透析的过程提取出病人体内的一些T细胞,然后在实 验室对它们进行基因修饰,将编码这种CAR的基因导入,这样这些T细胞就能够表达这种新的受体。这些经过基因修饰的T细胞在实验室进行增殖,随后将它们灌注回病人体内。这些T细胞利用它们表达的CAR受体结合到靶细胞表面上的分子,而这种结合触发一种内部信号产 生,接着这种内部信号如此强效地激活这些T细胞以至于它们快速地摧毁靶细胞。
近年来,CAR-T免疫疗法除了被用来治疗急性白血病和非霍奇金淋巴瘤之外,经改进后,也被用来治疗实体瘤、自身免疫疾病、HIV感染和心脏病等疾病,具有更广阔的应用空间。基于此,针对CAR-T 细胞疗法取得的最新进展,小编进行一番盘点,以飨读者。
1.Cell子刊:新研究揭示双缺氧感应的CAR-T细胞治疗实体瘤的安全性和有效性
doi:10.1016/j.xcrm.2021.100227
人们对嵌合抗原受体(CAR)T细胞(CAR-T)治疗实体恶性肿瘤的前景产生了极大的兴趣,多项临床试验正在进行中。然而,由于缺乏肿瘤特异性靶点,这些临床试验的范围受到了限制。一旦与抗原结合,CAR就会启动强劲的T细胞激活,随后通过通常包含CD3ζ和共刺激序列元件的细胞内信号转导结构域对靶细胞进行杀伤。肿瘤特异性对于CAR疗法的成功和安全使用至关重要。静脉注射抗ErbB2 CAR-T细胞导致了转移性结肠癌患者出现致命性毒副作用,因为CAR-T细胞在肺部激活后出现了不受控制的细胞因子释放综合症(细胞因子风暴)。然而,ErbB受体仍然是有吸引力的肿瘤相关靶点,因为它们在许多癌症中都有表达或过度表达。
在一项新的研究中,英国研究人员研究了利用肿瘤缺氧作为CAR-T细胞在肿瘤微环境(TME)中特异性激活的物理线索的机会,其中肿瘤缺氧是大多数实体瘤的共同特征。他们发现,在严格的缺氧感应安全开关(hypoxia-sensing safety switch)的控制下表达CAR,可以避免CAR-T细胞的非肿瘤组织在靶激活(on-target, off-tumor activation,即脱靶激活),同时提供高效的抗肿瘤杀伤。这项研究提供了一种方法来克服利用CAR-T细胞治疗实体恶性肿瘤的一个主要障碍。相关研究结果发表在2021年4月20日的Cell Reports Medicine期刊上,论文标题为“Hypoxia-sensing CAR T cells provide safety and efficacy in treating solid tumors”。
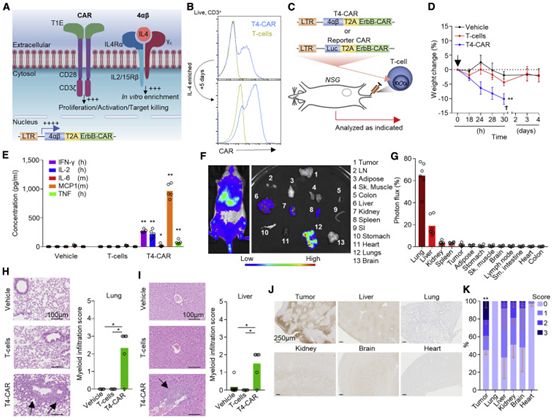
静脉注射的T4-CAR-T细胞会引起健康器官的炎症,图片来自Cell Reports Medicine, 2021, doi:10.1016/j.xcrm.2021.100227。
为了开发一种严格的缺氧调控的CAR表达系统,这些为T4-CAR开发了一种双缺氧感应方法。这是通过在CAR上附加缺氧诱导因子HIF1α羧基末端长203个氨基酸的氧依赖性降解结构域(oxygen-dependent degradation domain, ODD)来实现的,同时在载体的长末端重复序列(LTR)增强子区域修改CAR的启动子,使其包含一系列连续的9个缺氧反应元件(9xHRE),从而允许HIF1α介导的CAR转录。这种称为HypoxiCAR的CAR在体外显示了CAR分子在人类T细胞细胞表面上的严格的缺氧特异性表达。表达HypoxiCAR的T细胞(下称HypoxiCAR-T细胞)在低氧(0.1% O2)条件下激活时,每个细胞表达的CAR分子与组成型T4-CAR-T细胞相当。事实证明,整入HypoxiCAR的双缺氧感应系统优于9xHRE盒(9xHRE cassette)或ODD的单缺氧感应模块,后者在常氧条件下表现出CAR表达和肿瘤细胞杀伤的不严密性。使用双缺氧感应系统的HypoxiCAR的表达严格限制在缺氧环境中,同时也是高度动态的,这代表了一种可以以O2依赖的方式开启和关闭的开关。
这种双缺氧感应系统作为一种实现癌症选择性免疫治疗的替代方法,利用了肿瘤微环境的最固有的特征之一:缺氧。它取得了令人信服的抗肿瘤疗效,同时消除了识别正常组织中多个靶点时出现的脱靶毒性。渗入肿瘤微环境的T细胞可以向外迁移,这突出了一个潜在的安全问题:感应缺氧的HypoxiCAR-T细胞有可能重新进入健康的常氧组织。然而,CD8+T细胞迁移已被证明在遇到表达其同源抗原的肿瘤细胞时停止,这表明,当HypoxiCAR-T细胞表达它们的CAR并与表达ErbB受体的肿瘤细胞接触时,它们向外迁移的能力可能受到限制。此外,根据这些作者的体外观察,CAR的表达在可能离开肿瘤时迅速减少,从而大大限制了注入的CAR T细胞在肿瘤外被激活的风险。
2.PLoS Pathog:开发出第二代CD4CAR-T细胞,可以更有效更持久地对抗HIV感染
doi:10.1371/journal.ppat.1009404
在之前的研究和临床试验中,第一代CD4CAR(基于全长CD4构建出的CAR)的一种不好的特性是CD4受体本身能够介导HIV感染。CD4分子含有4个细胞外结构域,依次命名为D1、D2、D3和D4。D1结构域离跨膜结构域最远,含有HIV包膜结合区。HLA II类结合位点主要在D1和D2
结构域发现。D4结构域介导IL-16结合和CD4-CD4二聚化。IL-16是一种免疫调节性的细胞因子,主要在炎症位点作为CD4细胞的趋化因子发挥作用。在第一代CD4CAR中,IL-16在D4结构域上的结合可导致基于IL-16的潜在非特异性的CD4CAR信号转导。CD4受体的D3结构域也在
TCR:CD4复合物形成和TCR刺激中发挥重要作用。为此,需要开发一种不与IL-16发生交叉反应的降低与HLA II和内源性TCR之间相互作用的CAR,从而潜在地增加CAR的安全性。
为了克服这些问题,来自美国加州大学洛杉矶分校的研究人员在一项新的研究中,利用基于造血干细胞(HSC)的方法开发并测试了第二代基于CD4的CAR(下称D1D2CAR)抵抗HIV感染。在第二代CD4CAR中,他们剔除了CD4的D3和D4结构域,仅留下允许HIV包膜识别的D1和D2
结构域,从而制造出截断的CD4CAR分子,即D1D2CAR。相关研究结果于2021年4月2日发表在PLoS Pathogens期刊上,论文标题为“Robust CAR-T memory formation and function via hematopoietic stem cell delivery”。
在体外实验中,这些作者发现表达第一代CD4CAR导致HIV成功地感染宿主细胞,相反之下,表达D1D2CAR并不允许宿主细胞被HIV感染。这表明尽管能够结合HIV包膜,但是D1D2CAR并不允许病毒入侵宿主细胞。更重要的是,表达第一代CD4CAR的T细胞(下称CD4CAR-T)和表
达D1D2CAR的T细胞(下称D1D2CAR-T)对HIV感染细胞表现出相当的细胞杀伤活性。这表明D1D2CAR在功能上能够诱导与第一代CD4CAR类似的抗病毒反应。
为了研究由造血干细胞分化产生的D1D2CAR-T细胞是否能够在体内抑制HIV复制,这些作者让植入未经修饰的造血干细胞(作为对照)或经修饰后表达第一代 CD4CAR 或D1D2CAR的造血干细胞的人源化BLT小鼠被HIV感染10周。在HIV感染后每两周检测血浆病毒载量。相比于
对照小鼠,植入表达第一代 CD4CAR 或D1D2CAR的造血干细胞的小鼠在10周内表现出较低水平的病毒载量。然而,由造血干细胞分化产生的CD4CAR-T细胞通过IL-16介导的CD4-CD4二聚化对Env+靶细胞(即表达HIV抗原Env的靶细胞)和IL-16刺激作出反应,相比之下,由造
血干细胞分化产生的D1D2CAR-T细胞仅对ENV+靶细胞作出反应,而不对可溶性IL-16作出反应。
之前的研究表明给CAR添加共刺激结构域可能会促进CAR阳性细胞更快速产生初级反应,但是这种添加对造血干细胞定植和胸腺淋巴细胞产生的影响是未知的。为此,这些作者构建出含有4-1BB或CD28共刺激结构域的第一代CD4CAR和D1D2CAR,然后将表达第一代CD4CAR、
D1D2CAR、 第一代CD4CAR-41BB、D1D2CAR-41BB、第一代CD4CAR-CD28或 D1D2CAR-CD28的造血干细胞移植到人源化BLT小鼠的骨髓中,发现4-1BB共刺激结构域而不是CD28共刺激结构域允许成功的造血分化,并改善由造血干细胞分化而来的CAR-T细胞的抗病毒功能。加入4-
1BB可导致更快速的病毒血症抑制。D1D2CAR 4-1BB和cART联合使用可导致这些小鼠更快实现病毒抑制,而且在ART治疗期间,CAR-T细胞更持久地存在。
3.Nature子刊:CAR-T细胞疗法目前的局限性和潜在策略
doi:10.1038/s41408-021-00459-7
嵌合抗原受体(CAR)T细胞(CAR-T)疗法是革命性的,因为它已经产生了非常有效和持久的临床反应。CAR是一种工程化的合成受体,其功能是重新引导淋巴细胞(最常见的是T细胞)识别和消除表达特定靶抗原的细胞。CAR与细胞表面上表达的靶抗原的结合不依赖于MHC
受体,从而导致强有力的T细胞活化和强大的抗肿瘤反应。抗CD19 CAR-T细胞疗法治疗B细胞恶性肿瘤的空前成功导致它在2017年被美国食品药品管理局(FDA)批准上市。然而,CAR-T细胞疗法仍有重大的局限性必须解决,包括危及生命的CAR-T细胞相关毒性,对实体瘤的
疗效有限,B细胞恶性肿瘤中的抑制和抵抗性,抗原逃逸,有限的持久性,较差的迁移和肿瘤浸润,以及免疫抑制性微环境。此外,技术人员必须适应这个不断增长和发展的领域的需要,为此需要制定教育计划来培训他们。

CAR-T细胞疗法的局限性。图片来自Blood Cancer Journal, 2021, doi:10.1038/s41408-021-00459-7。
CAR是一种模块化的合成受体,主要由四个部分组成:一个细胞外靶抗原结合结构域、一个铰链区、一个跨膜结构域和一个或多个细胞内信号转导结构域。CAR-T细胞已经彻底改变了某些血液恶性肿瘤的治疗。然而,仍然存在障碍。对技术人员进行培训使之满足这个复杂 和不断发展的领域的需求是具有挑战性的,需要开发创新的课程。抗原选择对CAR-T细胞功能至关重要。由于CAR-T细胞的选择性压力,肿瘤细胞可以下调抗原表达。即使有适当的抗原靶向,脱靶效应也会发生,并引起相关的毒性。在实体瘤中,让CAR-T细胞迁移到肿瘤并 浸润肿瘤是一大挑战。恶性肿瘤的免疫抑制性微环境会加剧这一障碍。有效的治疗也会导致CAR-T细胞相关毒性(比如CRS和神经毒性)的风险。然而,虽然存在挑战,但新的策略和潜在的解决方案仍在不断发展,并且可能为未来更有效和更安全的治疗提供一条道路。
4.Nat Med:多发性骨髓瘤患者在接受BCMA CAR T细胞治疗后出现BCMA基因缺失
doi:10.1038/s41591-021-01245-5
B细胞成熟抗原(BCMA)是多种免疫疗法的靶点,也是多发性骨髓瘤(MM)的生物标志物。 在最近发表的一项研究中,来自德国维尔茨堡大学的Leo Rasche团队报道了参与KarMMa临床试验(NCT03361748),并在抗BCMA CAR T细胞疗法治疗后出现恶化的MM患者中不可逆BCMA丢失的情况,相关结果发表在《Nature Medicine》杂志上。
在这项研究中,作者对正在进行的KarMMa II期临床试验(NCT03361748)的71岁男性免疫球蛋白G(IgG)-κMM患者的BCMA丢失情况进行了深入分析。磁共振成像(MRI)显示了患者在接受治疗之前位于骨盆和脊柱的多个病灶以及左腋窝区域的EMD。用氟达拉滨和环磷酰胺进行淋巴清除后,向患者体内输入450×106 CAR + T细胞,患者经历了I级细胞因子释放综合征。 1个月后,M蛋白从4.2μg/dl下降至0.8μg/dl。此外, MRI显示局灶性病变和EMD完全消失。经过3个月的随访,根据国际骨髓瘤工作组的指导方针,M蛋白进一步降低至0.2μg/dl,并且仍未检出MRD,这与非常好的疗后反应相符。但是,MRI检测发现一名患者左腋窝区域存在一个大小为0.8 cm的单个淋巴结,怀疑为早期局部复发。 CAR-T细胞输入后五个月,部分患者出现明显复发,M蛋白水平为3.8 g dl-1,骨髓浆细胞浸润(BMPC)达到90%,广泛的EMD影响淋巴结,肝脏和脾脏。细胞动力学分析显示CAR T细胞的大量扩增,患者在两周后因难治性疾病死亡。
为了阐明抗BCMA CAR T细胞疗法复发的潜在机制,作者使用单细胞RNA测序调查了试验早期和进展后收集的骨髓样本。结果显示:TNFRSF17在基线时在骨髓瘤细胞中高水平表达,但在进展时几乎无法检测到。使用免疫组织化学在蛋白水平上证实了基因表达结果。其他浆细胞标志物和潜在的免疫治疗靶标,例如CD38和SLAMF7,在进展过程中仍稳定表达。尽管所有出现恶化的细胞均为TNFRSF17隐形,但作者仍注意到这些细胞转录组水平的异质性,并将其进一步分为八类,例如高度增殖性细胞(MKI67)或CD27 +细胞。此外,作者注意到与治疗初期相比,复发时骨髓浸润性T细胞中的耗竭标志物表达增加。
进一步,作者研究了导致TNFRSF17基因表达完全丧失的分子机制,对此,作者对疾病进展过程中的MM细胞进行了全基因组测序(WGS),进而揭示了许多基因组畸变,包括1q扩增,1p缺失,TP53的双等位基因失活和p53的双等位基因失活。 复杂的IGH-MYC重排等。 研究结果表明:16号染色体存在21.3 2megabases(Mb)的杂合性缺失和91 kilobases(kb)的纯合缺失,导致TNFRSF17基因在16p13.13丢失双等位基因。 这些数据表明在CAR T细胞治疗后观察到的BCMA-进展的基因组机制。
5.Nature子刊:首个用无病毒睡美人基因转移制备的SLAMF7 CAR-T细胞治疗多发性骨髓瘤的人体临床试验
doi:10.1038/s41434-021-00254-w
基于经过基因改造的嵌合抗原受体(CAR)T细胞(CAR-T)的过继性免疫疗法在细胞疗法和基因疗法领域取得重大突破和成功。靶向CD19抗原的CAR-T细胞疗法已被批准用于治疗急性淋巴细胞白血病(ALL)、非霍奇金淋巴瘤(NHL)和套细胞淋巴瘤,而且靶向其他抗原的CAR-T细胞产品正在血液学和肿瘤学领域进行研究。人们对促进CAR-T细胞疗法的制造和供应有着强烈的兴趣和需求,以确保这种疗法确实可以整合并成为临床实践的“常规”,并确保患者能够适当平等地接受这种治疗。科学家们认为,无病毒基因转移技术是一种关键手段,可以通过以精简的具有成本效益的方式制造经过基因改造的治疗性细胞来确定CAR-T细胞产品的可持续市场价格。因此,德国研究人员在一篇新的论文中,专注于将无病毒睡美人(Sleeping Beauty, SB)基因转移应用于CAR-T细胞工程。CARAMBA项目开创了这种前沿的技术在首次人体临床试验中的应用。
CARAMBA项目的核心目标是在多发性骨髓瘤患者中进行首个通过无病毒SB基因转移技术制备的SLAMF7特异性CAR-T细胞的人体临床试验。CARAMBA联盟包括来自六个欧盟国家的十个合作伙伴。其中包括四个卓越的骨髓瘤临床护理和研究领域的临床中心:维尔茨堡大学医院(德国)、圣拉斐尔科学研究医院(意大利)、纳瓦拉大学(西班牙)和里尔大学地区医院中心(法国)。其他项目合作伙伴包括患者组织“欧洲骨髓瘤患者(Myeloma Patients Europe)”、良好生产规范(GMP)制造商BSD-BRK(德国)、保罗埃利赫研究院-联邦疫苗与生物医学研究所(德国)、位于瑞士的生物技术公司NBE-Therapeutics和位于德国的T-CURX,以及法国项目管理供应商ARTTIC公司。欧盟委员会在地平线2020研究和创新计划(Horizon 2020 Research and Innovation program)中呼吁对“罕见疾病进行创新治疗(Innovative treatments for rare diseases)”,从大量具有高度竞争性的项目提案中选择了CARAMBA项目。CARAMBA项目于2018年1月启动,项目期限为52个月。
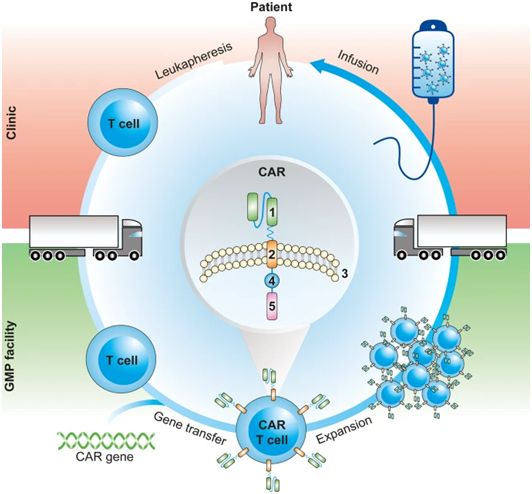
CAR-T细胞制造管道,图片来自Gene Therapy, 2021, doi:10.1038/s41434-021-00254-w。
由于CAR-T细胞疗法可能是一种强化的治疗方法,具有潜在的副作用,如细胞因子释放综合征(CRS)和神经毒性,因此还要求患者具有良好的表现状态,这种表现状态可用东部合作肿瘤组(Eastern Cooperative Oncology Group, ECOG)评分来衡量。患者的ECOG评分必须低于2分,意味着有较强的体能水平,才能参加这项临床试验。在确定CARAMBA临床试验的资格之前,患者必须有足够好的心脏、肝脏和肾脏功能,这些功能可由超声波和血液检查来评估。以前接受过异体造血干细胞移植的患者,如果这种移植在白细胞胞分离日期至少12个月前进行,那么就有资格参加CARAMBA临床试验。患有GvHD和服用药物抑制免疫系统的患者或有活动性感染(包括HIV、梅毒、乙肝和丙肝)的患者不符合参加CARAMBA临床试验的条件。CARAMBA临床试验的关键分析终点包括衡量使用SLAMF7 CAR-T细胞治疗骨髓瘤的可行性,由不良事件(如CRS和神经毒性)的数量和严重程度评估的安全性,以及抗骨髓瘤疗效。另外,在CARAMBA临床试验中,将对CAR-T细胞治疗背景下的生活质量和医院资源利用进行测量。
6.Science子刊:肿瘤无处逃!临床前研究表明三特异性duoCAR-T细胞可有效治疗抗原异质性癌症
doi:10.1126/scitranslmed.abc6401
随着靶向CD19的嵌合抗原受体(CAR)T细胞(CAR-T)疗法(CAR19 T细胞)和靶向CD22的CAR-T细胞疗法(CAR22 T细胞)的出现,对B细胞白血病和淋巴瘤的治疗有了明显的改善。然而, CAR-T细胞治疗后的复发仍是一个障碍,而且有多达50%的接受CAR19 T细胞治疗的患
者在治疗后第一年内复发,这些复发患者的相当一部分人表现出CD19抗原丢失。同样地,CAR22 T细胞治疗急性淋巴细胞白血病(ALL)后的复发与恶性肿瘤细胞的CD22蛋白下调有关,以至于CAR22 T细胞无法再识别和杀死它们。在先利用CAR19 T细胞治疗再利用CAR22 T细
胞治疗的过程中,CD19和CD22肿瘤表面抗原的顺序丢失也在弥漫性大B细胞淋巴瘤中有报道。同样地,在CD20靶向抗体利妥昔单抗(Rituximab)治疗过程中,CD20抗原丢失在非霍奇金淋巴瘤、慢性淋巴细胞白血病(CLL)和滤泡性淋巴瘤中有报道。为了解决肿瘤抗原逃逸
的问题,来自美国Lentigen公司的研究人员之前已经开发了一种靶向CD19和CD20抗原的串联双特异性CAR20-19构建体,并在1期临床试验中显示出有前景的疗效和耐受性。
利用多特异性CAR-T细胞靶向肿瘤细胞据推测可减轻肿瘤抗原逃逸,提高治疗效果。此前,Lentigen研究人员已在在人源化小鼠异种移植模型中证实,duoCAR-T细胞(双CAR-T细胞,即表达两个串联在一起的CAR的T细胞)在控制HIV感染方面比monoCAR-T细胞(单CAR-T细胞
,即表达单个CAR的T细胞)更有效。如今,在一项新的研究中,Lentigen研究人员让表达靶向CD19和CD20的串联CAR的慢病毒载体转导原代CD4+ T细胞和CD8+ T细胞,所表达的串联CAR通过P2A自切割肽与靶向CD22抗原的monoCAR操作性连接在一起,据此开发出三特异性
duoCAR-T 细胞,并评估了这种三特异性duoCAR-T 细胞解决抗原逃逸问题的能力。相关研究结果近期发表在Science Translational Medicine期刊上,论文标题为“Trispecific CD19-CD20-CD22–targeting duoCAR-T cells eliminate antigen-heterogeneous B cell
tumors in preclinical models”。
这项研究在体外和体内证实了duoCAR-T细胞的高功能性。这种方法广泛解决了抗原异质性的紧迫问题。此外,这些作者发现了一个未预料到的不包括CD28或4-1BB结构域的最佳共刺激结构域的组合,这表明科学家们对与高活性和长期持久性相关的T细胞信号转导的理解仍
在继续完善。在CAR-T方法被认为得到真正优化之前,必须考虑到激活(由CD3磷酸化可知)、长期持续性(由Akt激活所示)以及对通常由细胞因子介导的生理信号作出的反应(比如STAT5磷酸化)。此外,从p38和Erk1/2磷酸化来看,duoCAR中一些激活信号的减少表明,
最大的初始激活可能与疾病控制不相关。这项研究开发的duoCAR-T细胞方法在当前CAR-T细胞疗法的基础上进行了改进,克服了肿瘤异质性和肿瘤抗原逃逸的临床挑战,同时保较高的抗肿瘤效力和持久性。
7.Science:间歇性“休整”通过表观遗传学重塑过程恢复CAR-T细胞功能
doi:10.1126/science.aba1786; doi:10.1126/science.abh0583
嵌合抗原受体T细胞疗法(简称 “CAR-T”)正越来越多地被应用于肿瘤患者的治疗。 CAR-T细胞疗法在血液系统癌症患者中显示出令人鼓舞 的结果,但其抗癌活性可能受到CAR-T细胞功能有效性的限制。 在最近一项研究中,来自斯坦福大学医学院的Crystal L.
Mackall教授课题组表征了连续活动引起的CAR-T细胞衰竭相关的表型和表观基因组变化,以及短暂休息对于恢复其功能的有益作用。作者测试了不同类型的“ 间歇性休息”处理,例如使用药物dasatinib暂时抑制T细胞活性,这有助于防止CAR-T细胞衰竭并能够有效改善
小鼠模型中的CAR-T细胞抗肿瘤活性。相关结果发表在最近的《Science》杂志上。
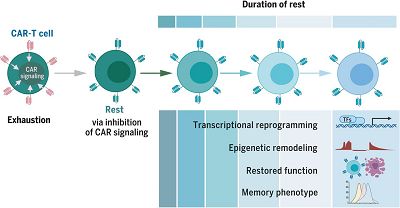
给衰竭CAR-T细胞提供“刹车”,图片来自Science, 2021, doi:10.1126/science.aba1786。
此外,作者通过诱导“衰竭”的CAR-T细胞间歇性静息,它们的命运从衰竭转移到记忆样状态。在已经具有“衰竭”特征的CAR-T细胞中,静息诱 导仅4天就使其表型逆转,并诱导转录重编程和整体表观遗传重塑。此外,“衰竭”的CAR-T细胞经过休息后,其抗肿瘤活性得 到充分地恢复, 功能恢复的程度与休息的时间长短有关,并且与疲惫相关的转录因子TOX的表达减少和记忆相关的转录因子LEF1和TCF1的表达增加有关。
之后,作者发现CAR-T细胞功能的恢复取决于组蛋白甲基转移酶EZH2的活性,这与表观遗传重塑的现象相符。通过使用小鼠肿瘤移植模型, 作者发现:与对照CAR-T细胞相比,通过CAR表达的振荡或dasatinib在体内进行诱导间歇性“休整”的CAR-T细胞表现出更好的抗肿 瘤能力和更 高的存活率。单细胞分析表明,单次dasatinib刺激足以诱导“衰竭”的肿瘤浸润性CAR-T细胞产生记忆表型并增强其抗肿瘤功能。
8.Science子刊:CAR-T细胞亚群和肿瘤微环境之间的相互作用对于维持细胞毒性活性至关重要
doi:10.1126/sciimmunol.abd4344
嵌合抗原受体(CAR)T细胞(CAR-T)疗法依赖于大量靶向肿瘤的细胞毒性效应细胞的活性。CAR-T细胞疗法在治疗B细胞恶性肿瘤方面取得了临床成功。但是,CAR-T细胞是自主行动还是需要与肿瘤微环境(TME)的相互作用仍未完全了解。

CAR-T细胞衍生的IFN-γ与宿主产生的IL-12之间的交谈是维持CAR-T细胞在体内的杀伤潜力所必需的。图片来自Science Immunology, 2021, doi:10.1126/sciimmunol.abd4344。
利用单细胞RNA测序,这些作者发现在CAR-T细胞治疗过程中,肿瘤微环境发生了实质性的改变。CAR-T细胞产生的干扰素-γ(IFN-γ)不仅能增强内源性T细胞和自然杀伤细胞的活性,而且对维持CAR-T细胞的细胞毒性也是必不可少的,这一点在活体成像中得到了揭示。 CAR-T细胞衍生的IFN-γ促进宿主白细胞介素-12(IL-12)的产生,从而支持宿主免疫反应和CAR-T细胞反应。与CD8+ CAR-T细胞相比,CD4+ CAR-T细胞对宿主免疫激活的效率更高,但直接杀伤肿瘤的能力较差。
9.JCO:CD19-CAR-T细胞治疗后的异基因造血干细胞移植可阻止相当一部分B-ALL患者出现疾病复发
doi:10.1200/JCO.20.02262
嵌合抗原受体(CAR)T细胞(CAR-T)免疫疗法将患者自身的T细胞进行基因改造,使之更有效地杀死癌症。靶向CD19的CAR-T细胞(下称CD19-CAR-T)在儿童和青少年(children and young adult, CAYA)B细胞急性淋巴细胞白血病(B-ALL)患者(下称CAYA B-ALL患者)
中给送28天后,其缓解率高达100%。但是,有限的数据表明,复发的人数相当多。之前的一项研究发现,超过40%的人在13.1个月后复发。CD19-CAR-T细胞治疗后的异基因造血干细胞移植(alloHSCT)在改善B-ALL CAYA 患者的长期临床结果中的作用尚未被研究。
在一项新的研究中,来自美国国家癌症研究所和弗吉尼亚大学等研究机构的研究人员在复发性或难治性CAYA B-ALL患者中进行了自体CD19.28ζ-CAR-T细胞的I期临床试验。他们评估了与疾病和治疗变量相关的反应和长期临床结果。相关研究结果近期发表在Journal of
Clinical Oncology期刊上,论文标题为“Long-Term Follow-Up of CD19-CAR T-Cell Therapy in Children and Young Adults With B-ALL”。
这些作者提供了迄今所报道的对CD19-CAR-T细胞治疗后的B-ALL CAYA 患者的最长随访,并证明CD19.28ζ-CAR T细胞治疗后再进行alloHSCT,可以使得相当一部分复发性或难治性B-ALL CAYA 患者的疾病得到持久的控制。他们还展示了CD19-CAR-T细胞治疗活动性中枢神经
系统疾病的可行性和有效性。他们的数据支持对活动性中枢神经系统疾病的治疗,从而扩大了CAR-T细胞的治疗指数。
10.科学家成功开发出新型数学模型来分析癌症患者接受CAR-T细胞疗法时机体反应的动态学变化
doi:10.1098/rspb.2021.0229
嵌合抗原受体T细胞疗法(CAR-T,Chimeric antigen receptor T-cell therapy)是一种当前相对比较新的疗法,目前已经获批用于治疗多种恶性B细胞白血病和淋巴 瘤,许多患者都对CAR-T疗法的反应强烈,然而仅有一小部分患者会产生较短暂的反应,而且这类患者病
情进展很快,不幸的是,目前研究人员还不能完全理解这些患者的疾病为何会发生进展。近日,一篇发表在国际杂志Proceedings of the Royal Society B: Biological Sciences上题为“The roles of T cell competition and stochastic extinction events in
chimeric antigen receptor T cell therapy”的研究报告中,来自H. Lee Moffitt癌症研究中心等机构的科学家们通过研究利用数学模型解释了为何CAR-T细胞仅在部分患者机体中能发挥疗效。
图片来源:CC0 Public Domain。
研究者指出,CAR-T细胞能够非常有效地发挥作用,因为当其被输注回患者体内后其就能快速扩增,然而,这些被改造修饰后的T细胞能与患者体内现存的正常T细胞相互竞争,这或许就会限制其扩张的能力。医学博士Frederick Locke说道,疗法的成功依赖于CAR-T细胞在 患者体内繁殖的能力,而这直接取决于在CAR-T细胞被输注回患者体内之前机体减少正常T细胞的淋巴消耗的能力。
在这种新型模型中,研究人员发现,肿瘤的根除或许是一种随机但又潜在的高概率事件;尽管患者的治疗存在一定的随机性,但他们的研究依然表明,患者至于的事件和概率的差异主要是由患者和疾病因素之间的差异性所决定的。而且利用该模型进行研究后,研究人员 还证实,患者的治愈往往发生在早期,即在CAR-T细胞数量下降之间的20-80天内,而疾病的进展往往趋向于在治疗后的200-500天的更广泛的时间范围内。这一模型还能帮助研究人员测试新型疗法的治疗效果或者帮助剔除更加完善的临床试验设计;比如,研究人员利用这 一模型进行研究证明,另一轮的CAR-T细胞疗法或许需要第二次的化疗淋巴消耗来改善患者的治疗效果。(生物谷 Bioon.com)
版权声明 本网站所有注明“来源:生物谷”或“来源:bioon”的文字、图片和音视频资料,版权均属于生物谷网站所有。非经授权,任何媒体、网站或个人不得转载,否则将追究法律责任。取得书面授权转载时,须注明“来源:生物谷”。其它来源的文章系转载文章,本网所有转载文章系出于传递更多信息之目的,转载内容不代表本站立场。不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。


